
Infarto de miocardio
Antecedentes
SOS Children, que corre cerca de 200 sos escuelas en el mundo en desarrollo, organizó esta selección. SOS Children trabaja en 45 países africanos; puede ayudar a un niño en África ?
| Infarto de miocardio | |
|---|---|
| Clasificación y recursos externos | |
 Diagrama de un infarto de miocardio (2) de la punta de la pared anterior del corazón (infarto apical) después de la oclusión (1) de una rama de la la izquierda de la arteria coronaria (LCA, arteria coronaria derecha = RCA). | |
| CIE- 10 | YO 21- YO 22 |
| CIE- 9 | 410 |
| DiseasesDB | 8664 |
| MedlinePlus | 000195 |
| Medcenter | med / 1567 emerg / 327 ped / 2520 |
| MeSH | D009203 |
Un ataque al corazón, conocida en medicina como un (aguda) infarto de miocardio (IAM o IM), se produce cuando el suministro de sangre a una parte del corazón se interrumpe. Esto es más común debido a la oclusión (obstrucción) de una arteria coronaria después de la ruptura de una placa aterosclerótica vulnerable, que es una colección inestable de lípidos (como colesterol) y células blancas de la sangre (especialmente macrófagos) en la pared de una arteria. La resultante isquemia (restricción en el suministro de sangre) y la escasez de oxígeno, si se deja sin tratamiento durante un período suficiente, puede causar daños y / o la muerte ( miocardio) de tejido del músculo cardíaco ( miocardio).
Los síntomas clásicos de infarto agudo de miocardio incluyen súbita dolor en el pecho (típicamente se irradia al brazo izquierdo o el lado izquierdo del cuello), falta de aliento, náuseas, vómitos, palpitaciones, sudoración y ansiedad (a menudo descrito como una sensación de muerte inminente). Las mujeres pueden experimentar síntomas menos típicos que los hombres, con mayor frecuencia la falta de aliento, debilidad, sensación de indigestión, y la fatiga. Aproximadamente una cuarta parte de los infartos de miocardio son silenciosos, sin dolor en el pecho u otros síntomas. Un ataque al corazón es un emergencia médica, y las personas que sufren dolor en el pecho se les recomienda alertar a su los servicios médicos de emergencia, debido a un tratamiento rápido es beneficioso.
Los ataques al corazón son la principal causa de muerte para los hombres y mujeres de todo el mundo. Importante factores de riesgo son anteriores enfermedades cardiovasculares (tales como angina, un ataque cardiaco previo o accidente cerebrovascular ), la edad avanzada (especialmente los hombres mayores de 40 y mujeres mayores de 50 años), tabaquismo , niveles altos de ciertos lípidos ( triglicéridos, lipoproteína de baja densidad o "colesterol malo") y baja lipoproteína de alta densidad (HDL, "colesterol bueno"), la diabetes , la presión arterial alta , obesidad, enfermedad renal crónica, insuficiencia cardíaca, el consumo excesivo de alcohol, el abuso de ciertas drogas (como cocaína), y altos niveles de estrés crónico.
El tratamiento inmediato para la sospecha de infarto agudo de miocardio incluye oxígeno, aspirina , y sublingual nitroglicerina (coloquialmente conocido como nitroglicerina y abreviado como NTG o GTN). El alivio del dolor también se da a menudo, clásicamente sulfato de morfina .
El paciente recibirá una serie de pruebas de diagnóstico, tales como una electrocardiograma (ECG), un pecho De rayos X y análisis de sangre para detectar elevaciones en marcadores cardíacos (análisis de sangre para detectar el daño del músculo cardíaco). Los marcadores más utilizados son el creatina quinasa-MB (CK-MB) y la fracción troponina I (TnI) o niveles de troponina T (TnT). Sobre la base de la ECG, se hace una distinción entre la elevación del segmento ST (IAMCEST) o sin elevación del ST MI (IMSEST). La mayoría de los casos de STEMI son tratados con trombolisis o si es posible con intervención coronaria percutánea (PCI, angioplastia y colocación de una prótesis), siempre que el hospital cuenta con instalaciones para angiografía coronaria. NSTEMI se controla con medicamentos, aunque PCI a menudo se realiza durante el ingreso hospitalario. En los pacientes que tienen múltiples bloqueos y que son relativamente estables, o en algunos casos de emergencia extraordinarias, cirugía de bypass de la arteria coronaria bloqueada es una opción.
La frase "ataque al corazón" a veces se utiliza incorrectamente para describir muerte cardiaca súbita, que puede o no puede ser el resultado de infarto agudo de miocardio. Un ataque al corazón es diferente de, pero puede ser la causa de paro cardiaco, que es a la interrupción de los latidos del corazón, y arritmia cardíaca, ritmo cardíaco anormal. También es distinto de insuficiencia cardíaca, en el que se deteriora la acción de bombeo del corazón; infarto de miocardio grave puede conducir a insuficiencia cardíaca, pero no necesariamente.
Epidemiología
El infarto de miocardio es una presentación común de enfermedad isquémica del corazón. La OMS estima que en 2002, el 12,6 por ciento de las muertes en todo el mundo fueron por cardiopatía isquémica. La cardiopatía isquémica es la principal causa de muerte en los países desarrollados, pero tercero para el SIDA y infecciones respiratorias bajas en los países en desarrollo.
En el Estados Unidos , las enfermedades del corazón son la causa de muerte, causando una mayor mortalidad de cáncer ( maligno neoplasias). La enfermedad coronaria es responsable de 1 de cada 5 muertes en los EE.UU.. Algunos 7.200.000 hombres y 6.000.000 mujeres viven con algún tipo de enfermedad cardiaca coronaria. 1.200.000 personas sufren un ataque coronario (nuevo o recurrente) cada año, y aproximadamente el 40% de ellos mueren como resultado del ataque. Esto significa que aproximadamente cada 65 segundos muere un americano de un evento coronario.
En la India , la enfermedad cardiovascular (ECV) es la causa principal de muerte. Las muertes por ECV en la India eran el 32% de todas las muertes en 2007 y se espera que aumente de 1.170.000 en 1990 y 1.590.000 en 2000 hasta 2,03 millones en 2010. A pesar de una relativamente nueva epidemia en la India, se ha convertido rápidamente en una de las principales problema de salud con las muertes por ECV se duplicará durante 1985-2015. Estimaciones de mortalidad por ECV varían mucho según el estado, que van desde el 10% en Meghalaya a 49% en el Punjab (porcentaje de todas las muertes). Punjab (49%), Goa (42%), Tamil Nadu (36%) y Andhra Pradesh (31%) tienen las mayores estimaciones de la mortalidad por ECV relacionadas. Diferencias sabio estatales están correlacionadas con la prevalencia de factores de riesgo específicos de la dieta en los estados. El ejercicio físico moderado está asociado con una menor incidencia de enfermedades cardiovasculares en la India (los que hacen ejercicio tienen menos de la mitad el riesgo de aquellos que no lo hacen). ECV también afecta a los indios a una edad más joven (entre los 30 y 40 años) que lo típico en otros países.
Factores de riesgo
Los factores de riesgo para la aterosclerosis son generalmente factores de riesgo de infarto de miocardio:
- La edad avanzada
- Sexo masculino
- El consumo de tabaco
- Hipercolesterolemia (más exactamente hiperlipoproteinemia, especialmente alta lipoproteínas de baja densidad y baja lipoproteína de alta densidad)
- La hiperhomocisteinemia (alta homocisteína, una sangre tóxico aminoácido que aumenta cuando la ingesta de vitaminas B2, B6, B12 y ácido fólico son insuficientes)
- Diabetes (con o sin resistencia a la insulina)
- Alta presion sanguinea
- La obesidad (definida por un índice de masa corporal de más de 30 kg / m², o, alternativamente, por la circunferencia de la cintura o la relación cintura-cadera).
- Ocupaciones de estrés con un alto índice de estrés se sabe que tienen susceptibilidad a la aterosclerosis.
Muchos de estos factores de riesgo son modificables, tantos ataques al corazón se pueden prevenir mediante el mantenimiento de un estilo de vida más saludable. La actividad física, por ejemplo, se asocia con un perfil de riesgo menor. Factores de riesgo no modificables incluyen la edad, el sexo y los antecedentes familiares de un ataque al corazón temprano (antes de los 60 años), que se considera como reflejo de una predisposición genética.
Factores socioeconómicos, tales como una menor educación y menores ingresos (particularmente en las mujeres), y viviendo con una pareja también puede contribuir al riesgo de infarto de miocardio. Para entender los resultados del estudio epidemiológico, es importante tener en cuenta que hay muchos factores asociados a MI median su riesgo a través de otros factores. Por ejemplo, el efecto de la educación se basa parcialmente en su efecto sobre los ingresos y estado civil.
Las mujeres que usan píldoras anticonceptivas orales combinadas tienen un modesto aumento del riesgo de infarto de miocardio, especialmente en presencia de otros factores de riesgo, como el tabaquismo.
La inflamación se sabe que es un paso importante en el proceso de formación de la placa aterosclerótica. Proteína C-reactiva (CRP) es no específico sensible pero una marcador de inflamación. Niveles sanguíneos elevados de PCR, especialmente medidos con ensayos de alta sensibilidad, pueden predecir el riesgo de infarto de miocardio, así como derrame cerebral y el desarrollo de la diabetes. Además, algunos medicamentos para MI también podrían reducir los niveles de PCR. El uso de ensayos de PCR de alta sensibilidad como un medio de cribado de la población en general se aconseja en contra, pero puede ser utilizado opcionalmente al criterio del médico, en los pacientes que ya están presentes con otros factores de riesgo o conocida enfermedad de la arteria coronaria. Si la PCR desempeña un papel directo en la aterosclerosis sigue siendo incierto.
La inflamación en enfermedad periodontal puede estar vinculado enfermedad cardíaca coronaria, y desde periodontitis es muy común, esto podría tener grandes consecuencias para salud pública. Los estudios serológicos de medición de anticuerpos contra los niveles típicos de periodontitis que causan las bacterias encontraron que estos anticuerpos estaban más presentes en sujetos con enfermedad coronaria. Periodontitis tiende a aumentar los niveles de CRP, fibrinógeno y citocinas; por lo tanto, la periodontitis puede mediar su efecto sobre el riesgo de IM a través de otros factores de riesgo. La investigación preclínica sugiere que las bacterias periodontales pueden promover la agregación de plaquetas y promover la formación de células espumosas. El papel de las bacterias periodontales específicos ha sugerido, pero aún no se ha establecido.
El calcio deposición es otra parte de la formación de placa aterosclerótica. Los depósitos de calcio en las arterias coronarias se pueden detectar con Las tomografías computarizadas. Varios estudios han demostrado que el calcio coronario puede proporcionar información predictiva más allá de los factores de riesgo clásicos.
La calvicie, encanecimiento, una diagonal pliegue lóbulo de la oreja y posiblemente otros características de la piel son factores independientes de riesgo de infarto de miocardio. Su papel es controvertido; un denominador común de estos síntomas y el riesgo de infarto de miocardio se supone, posiblemente genética.
Fisiopatología

Infarto agudo de miocardio se refiere a dos subtipos de síndrome coronario agudo, es decir, no-ST-elevada infarto de miocardio y elevada-ST infarto de miocardio, que son más frecuentemente (pero no siempre) una manifestación de enfermedad de la arteria coronaria. El evento desencadenante más común es la interrupción de una aterosclerótica placa en una arteria coronaria epicárdica, lo que conduce a una cascada de la coagulación, a veces resultando en la oclusión total de la arteria. La aterosclerosis es la acumulación gradual de colesterol y tejido fibroso en las placas en la pared de arterias (en este caso, el arterias coronarias), típicamente durante décadas. Irregularidades columna torrente sanguíneo visibles en la angiografía reflejan arteria lumen estrechamiento como resultado de décadas de avance de la aterosclerosis. Las placas pueden llegar a ser inestable, ruptura, y, además, promover un trombo (coágulo de sangre) que ocluye la arteria; esto puede ocurrir en cuestión de minutos. Cuando una ruptura de la placa lo suficientemente grave como se produce en la vasculatura coronaria, que conduce a un infarto de miocardio (necrosis del miocardio aguas abajo).
Si afecta el flujo sanguíneo al corazón dura lo suficiente, se desencadena un proceso llamado la cascada isquémica; las células cardíacas mueren (principalmente a través de necrosis) y no vuelve a crecer. La colágeno forma una cicatriz en su lugar. Estudios recientes indican que otra forma de muerte celular llamado apoptosis también juega un papel en el proceso de daño tisular después de infarto de miocardio. Como resultado, el corazón del paciente estará permanentemente dañada. Este tejido de la cicatriz también pone al paciente en riesgo de arritmias que amenazan potencialmente la vida, y puede resultar en la formación de una aneurisma ventricular que puede romperse con consecuencias catastróficas.
Tejido cardíaco lesionado conduce los impulsos eléctricos más lentamente que el tejido normal del corazón. La diferencia en la velocidad de conducción entre el tejido lesionado y no lesionado puede desencadenar re-entrada o de un bucle de realimentación que se cree que es la causa de muchas arritmias letales. El más grave de estas arritmias es La fibrilación ventricular (V-Fib / VF), un ritmo muy rápido y caótico corazón que es la causa principal de muerte cardiaca repentina. Otra amenaza arritmia es la vida taquicardia ventricular (V-Tach / VT), que puede o no causar la muerte súbita cardíaca. Sin embargo, la taquicardia ventricular usualmente resulta en frecuencias cardíacas rápidas que impiden que el corazón bombee sangre con eficacia. El gasto cardíaco y la presión arterial puede caer a niveles peligrosos, lo que puede conducir a una mayor isquemia y la extensión del infarto coronario.
La desfibrilador cardíaco es un dispositivo que fue diseñado específicamente para poner fin a estas arritmias potencialmente fatales. El dispositivo funciona mediante la entrega de una descarga eléctrica al paciente con el fin de despolarizar una masa crítica del músculo del corazón, en efecto, " reiniciar "el corazón. Esta terapia es dependiente del tiempo, y las probabilidades de disminución desfibrilación exitosa rápidamente después de la aparición de un paro cardiorrespiratorio.
Los disparadores
Las tasas de ataque del corazón son más altos en relación con el ejercicio intenso, ya sea estrés psicológico o esfuerzo físico, especialmente si el esfuerzo es más intenso que el individuo por lo general realiza. Cuantitativamente, el período de ejercicio intenso y la recuperación posterior se asocia con alrededor de un 6 veces mayor tasa de infarto de miocardio (en comparación con otros marcos de tiempo más relajado) para las personas que son físicamente muy en forma. Para aquellos en mal estado físico, el diferencial de tipos es más de 35 veces mayor. Un mecanismo observado para este fenómeno es la presión del pulso arterial estiramiento y relajación de las arterias aumenta con cada latido del corazón que, como se ha observado con ultrasonido intravascular, aumenta mecánica "esfuerzo de corte" en la ateromas y la probabilidad de rotura de la placa.
Infección severa aguda, como la neumonía , puede desencadenar un infarto de miocardio. Un vínculo más controversial es que entre Infección Chlamydophila pneumoniae y aterosclerosis. Si bien este organismo intracelular se ha demostrado en las placas ateroscleróticas, la evidencia no es concluyente en cuanto a si puede considerarse un factor causal. El tratamiento con antibióticos en pacientes con aterosclerosis demostrada no ha demostrado una disminución en el riesgo de ataques al corazón u otras enfermedades vasculares coronarias.
Hay una asociación de un aumento de la incidencia de infarto de miocardio en las horas de la mañana. Algunos investigadores han notado que la capacidad de las plaquetas a agregarse varía de acuerdo con un ritmo circadiano, aunque no han demostrado la relación causal. Algunos investigadores teorizan que este aumento de la incidencia puede estar relacionado con la variación circadiana en la producción de cortisol que afecta a las concentraciones de diversas citocinas y otros mediadores de la inflamación.
Clasificación

Infarto agudo de miocardio es un tipo de síndrome coronario agudo, que es más frecuentemente (pero no siempre) una manifestación de enfermedad de la arteria coronaria. Los síndromes coronarios agudos incluyen elevación del segmento ST (IAMEST), no elevación del segmento ST infarto de miocardio (IAMSEST), y angina inestable (AI).
Dependiendo de la ubicación de la obstrucción en el circulación coronaria, diferentes zonas del corazón pueden llegar a ser lesionada. Usando el términos anatómicos de ubicación correspondiente a las zonas perfundidos por las principales arterias coronarias, uno puede describir anterior, inferior, lateral, apical, septal, posterior, y los infartos del ventrículo derecho (y combinaciones, tales como anteroinferior, anterolateral, y así sucesivamente). Por ejemplo, una oclusión de la anterior izquierda arteria coronaria descendente (LAD) resultará en una pared del infarto de miocardio anterior. Los infartos de la pared lateral son causados por oclusión de la arteria coronaria circunfleja izquierda (LCx) o de sus ramas marginales oblicuas (o incluso grandes ramas diagonales de la LAD.) Tanto la pared y de la pared posterior infartos inferiores puede ser causada por la oclusión de cualquiera de la arteria coronaria derecha o la arteria circunfleja izquierda, dependiendo de que se alimenta el arteria descendente posterior. Infartos pared del ventrículo derecho también son causados por oclusión de la arteria coronaria derecha.
Otra distinción es si un MI es subendocárdica, afectando sólo el tercio interior a uno medio del músculo del corazón, o transmural, dañando (casi) toda la pared del corazón. La parte interna del músculo del corazón es más vulnerable a la escasez de oxígeno, debido a que las arterias coronarias corren hacia dentro desde el epicardio a la endocardio, y debido a que el flujo de sangre a través del músculo del corazón se ve obstaculizada por la la contracción del corazón.
El transmural frases e infarto subendocárdico se consideraron previamente sinónimo de onda Q y sin onda Q infarto de miocardio, respectivamente, basado en la presencia o ausencia de ondas Q en el ECG. Desde entonces se ha demostrado que no existe una clara correlación entre la presencia de ondas Q con un infarto transmural y la ausencia de ondas Q con un infarto subendocárdico, pero ondas Q están asociados con infartos más grandes, mientras que la falta de ondas Q se asocia con infartos más pequeños. La presencia o ausencia de ondas Q también tiene importancia clínica, con la mejora de los resultados asociados con la falta de ondas Q.
Los síntomas


El inicio de los síntomas en el infarto de miocardio (MI) es generalmente gradual, durante varios minutos, y rara vez instantánea. Dolor en el pecho es el síntoma más común de infarto agudo de miocardio y, a menudo se describe como una sensación de opresión, presión o aplastamiento. Dolor en el pecho debido a la isquemia (falta de sangre y por lo tanto el suministro de oxígeno) del músculo del corazón se denomina angina de pecho. El dolor se irradia con mayor frecuencia a la izquierda brazo, pero también puede irradiar a la zona mandíbula, cuello, brazo derecho, espalda y epigastrio, donde puede imitar ardor de estómago. Signo de Levine, en la que el paciente localiza su dolor en el pecho apretando el puño sobre el esternón, clásicamente se ha pensado para ser predictivos de dolor torácico no cardiaco, aunque un estudio observacional prospectivo mostró que tenía un valor predictivo positivo pobres.
Dificultad para respirar ( disnea) se produce cuando el daño al corazón limita la salida de la ventrículo izquierdo, causando insuficiencia ventricular izquierda y la consiguiente edema pulmonar. Otros síntomas incluyen diaforesis (una forma excesiva de sudoración), debilidad, mareo, náuseas, vómitos, y palpitaciones. Estos síntomas son probablemente inducidos por una oleada masiva de catecolaminas de la sistema nervioso simpático que se produce en respuesta al dolor y las alteraciones hemodinámicas que resultan de disfunción cardíaca. Pérdida del conocimiento (debido a insuficiente perfusión cerebral y shock cardiogénico) e incluso muerte súbita (con frecuencia debido al desarrollo de fibrilación ventricular) puede ocurrir en los infartos de miocardio.
Las mujeres a menudo experimentan síntomas muy diferentes de los hombres. Los síntomas más comunes de la EM en las mujeres incluyen disnea, debilidad, y la fatiga. La fatiga, trastornos del sueño, y disnea se han reportado como síntomas que aparecen con frecuencia que puede manifestarse siempre que un mes antes del evento isquémico clínicamente manifiesta real. En las mujeres, dolor en el pecho puede ser menos predictivo de la coronaria isquemia que en los hombres.
Aproximadamente la mitad de todos los pacientes con IM han experimentado síntomas de alerta como dolor de pecho antes del infarto.
Aproximadamente una cuarta parte de los infartos de miocardio son silenciosos, sin dolor en el pecho u otros síntomas. Estos casos se pueden descubrir más adelante electrocardiogramas o en la autopsia sin historia previa de quejas relacionadas. Un curso de silencio es más común en el de edad avanzada, en pacientes con diabetes mellitus y después el trasplante de corazón, probablemente porque el corazón del donante no está conectado a los nervios del host. En los diabéticos, las diferencias en umbral de dolor, neuropatía autonómica y psicológicos factores han sido citados como posibles explicaciones para la falta de síntomas.
Cualquier grupo de síntomas compatibles con una interrupción repentina del flujo de sangre al corazón se denomina El síndrome coronario agudo.
La diagnóstico diferencial incluye otras causas catastróficas de dolor en el pecho, como embolia pulmonar, disección aórtica, derrame pericárdico causando taponamiento cardíaco, neumotórax a tensión, y rotura esofágica.
Diagnóstico
El diagnóstico de infarto de miocardio se realiza mediante la integración de la historia de la enfermedad actual y la exploración física con hallazgos electrocardiograma y marcadores cardíacos ( análisis de sangre para músculo cardíaco celular daño). La angiograma coronario permite la visualización de estrechamientos u obstrucciones en los vasos del corazón, y las medidas terapéuticas puede seguir inmediatamente. En autopsia, un patólogo puede diagnosticar un infarto de miocardio basado en hallazgos anatomopatológicos.
La radiografía de tórax y análisis de sangre de rutina pueden indicar complicaciones o causas desencadenantes y, a menudo se realizan a su llegada a un departamento de emergencia. Nuevas anomalías de la contractilidad regional en un ecocardiograma también son sugestivos de un infarto de miocardio. Echo se puede realizar en casos dudosos por el cardiólogo de guardia. En pacientes estables cuyos síntomas han resuelto por el momento de la evaluación, tecnecio-99m 2-methoxyisobutylisonitrile (Tc99m MIBI) o cloruro de talio-201 se puede utilizar en medicina nuclear para visualizar áreas de flujo sanguíneo reducido en relación con el estrés fisiológico o pharmocologic. Talio también se puede usar para determinar la viabilidad de tejido, distinguir si miocardio no funcional es realmente muerto o simplemente en un estado de hibernación o de ser aturdidos.
Los criterios de diagnóstico
Criterios de la OMS clásicamente se han utilizado para el diagnóstico de MI; un paciente es diagnosticado con infarto de miocardio si dos (probable) o tres (definitivo) de los siguientes criterios se cumplen:
- La historia clínica de tipo isquémico dolor en el pecho que dura más de 20 minutos
- Los cambios en los trazados del ECG de serie
- Auge y caída de los biomarcadores cardíacos séricos como fracción creatina quinasa-MB y troponina
Los criterios de la OMS se perfeccionaron en 2000 para dar más protagonismo a los biomarcadores cardíacos. De acuerdo con las nuevas directrices, un cardíaco aumento de troponina acompañado por cualquiera de los síntomas típicos, ondas Q patológicas, elevación del segmento ST o depresión o intervención coronaria son de diagnóstico de infarto de miocardio.
Examen físico
El aspecto general de los pacientes puede variar de acuerdo a los síntomas experimentados; el paciente puede ser cómodo, o inquieto y en peligro grave con un mayor la frecuencia respiratoria. Un fresco y piel pálida es común y apunta a la vasoconstricción. Algunos pacientes tienen fiebre (38-39 ° C). Bajo grado de presión arterial puede estar elevada o disminuida, y la pulso puede convertirse irregular.
Si la insuficiencia cardiaca se produce, elevado la presión venosa yugular y se reflujo hepatoyugular, o hinchazón de las piernas debido al periférico edema pueden ser encontrados en la inspección. En raras ocasiones, un bulto cardiaco con un ritmo diferente del ritmo del pulso se puede sentir en examen precordial. Varias anomalías se pueden encontrar en auscultación, como tercera y cuarta sonido del corazón, soplos sistólicos, desdoblamiento paradójico del segundo ruido cardíaco, un frote pericárdico y estertores más de pulmón.

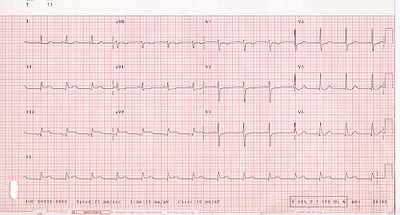
Electrocardiograma
El propósito principal de la electrocardiograma es detectar isquemia o lesión coronaria aguda en amplia, sintomático poblaciones del departamento de emergencia. Sin embargo, el 12 de entrega estándar ECG tiene varias limitaciones. Una ECG representa una breve muestra en el tiempo. Debido a que los síndromes isquémicos inestables han oferta frente características de la demanda en rápida evolución, una sola ECG puede no representar con precisión el cuadro entero. Por tanto, es deseable obtener de serie 12 ECGs de plomo, en particular si se obtiene la primera ECG durante un episodio de dolor. Alternativamente, muchos los servicios de urgencias y centros de dolor de pecho utilizan equipos con capacidad de monitorización continua del segmento ST. El ECG de 12 derivaciones estándar también no examina directamente el paredes del ventrículo derecho, y es relativamente pobre en el examen de la basal posterior y laterales de la ventrículo izquierdo. En particular, infarto agudo de miocardio en la distribución de la arteria circunfleja es probable que produzca un ECG no diagnóstico. El uso de ECG adicional conduce como del lado derecho lleva V3R y V4R y posterior lleva V7, V8 y V9 puede mejorar la sensibilidad de ventrículo derecho y el infarto de miocardio posterior. A pesar de estas limitaciones, el ECG de 12 derivaciones se sitúa en el centro de la estratificación del riesgo para el paciente con sospecha de infarto agudo de miocardio. Los errores en la interpretación son relativamente comunes, y la falta de identificación de características de alto riesgo tiene un efecto negativo en la calidad de la atención al paciente.
El 12 de ECG se usa para clasificar a los pacientes en uno de tres grupos:
- aquellos con elevación del segmento ST o nuevo bloqueo de rama (sospecha de una lesión aguda y un posible candidato para la terapia de reperfusión aguda con trombolíticos o primaria PCI),
- aquellos con depresión del segmento ST o inversión de la onda T (sospecha de isquemia), y
- los que tienen un electrocardiograma no diagnóstico o normal llamada.
Un ECG normal no descarta infarto agudo de miocardio. A veces, la primera presentación de infarto agudo de miocardio es la onda T hiperagudo, que se trata de la misma como la elevación del segmento ST. En la práctica esto rara vez se ve, ya que sólo existe durante 2-30 minutos después del inicio del infarto. Hiperagudo ondas T deben distinguirse de las ondas T picudas asociados con hiperpotasemia. Las directrices actuales para el diagnóstico electrocardiográfico de infarto agudo de miocardio requieren por lo menos 1 mm (0,1 mV) de la elevación del segmento ST en las derivaciones de los miembros, y la elevación al menos 2 mm en las derivaciones precordiales. Estas elevaciones deben estar presentes en las derivaciones anatómicamente contiguas. (I, aVL, V5, V6 corresponden a la pared lateral; V1-V4 corresponde a la pared anterior; II, III, aVF corresponden a la pared inferior.) Este criterio es problemático, sin embargo, como infarto agudo de miocardio no es el más causa común de la elevación del segmento ST en pacientes con dolor torácico. Más del 90% de los hombres sanos tienen al menos 1 mm (0,1 mV) de la elevación del segmento ST en al menos una derivación precordial. El clínico debe por lo tanto ser muy versado en el reconocimiento de los llamados imita ECG de infarto agudo de miocardio, que incluyen hipertrofia ventricular izquierda, bloqueo de rama izquierda, ritmo estimulado, repolarización precoz, pericarditis, hiperpotasemia y aneurisma ventricular.
Bloqueo de rama izquierda y estimulación interfiere con el diagnóstico electrocardiográfico de infarto agudo myocadial haciendo que el segmento ST no interpretable. Los investigadores GUSTO Sgarbossa et al. desarrollado un conjunto de criterios para la identificación de infarto agudo de miocardio en presencia de bloqueo de rama izquierda y ritmo estimulado. Incluyen concordantes elevación del segmento ST> 1 mm (0,1 mV), discordante elevación del segmento ST> 5 mm (0,5 mV), y concordantes depresión del segmento ST en las derivaciones precordiales izquierdas. La presencia de cambios recíprocos en el ECG de 12 derivaciones puede ayudar a distinguir la verdadera infarto agudo de miocardio de los imitadores de infarto agudo de miocardio. El contorno del segmento ST también puede ser útil, con una recta o convexa hacia arriba (no cóncavo) del segmento ST que favorece el diagnóstico de infarto agudo de miocardio.
La constelación de derivaciones con elevación del segmento ST permite al clínico para identificar qué área del corazón está herido, que a su vez ayuda a predecir la denominada arteria causante.
| Muro Afectados | Conduce Mostrando elevación del segmento ST | Conduce Mostrando Recíproca segmento ST Depresión | Arteria causante Sospecha |
|---|---|---|---|
| Septal | V 1, V 2 | Ninguno | Descendente anterior (LAD) |
| Anterior | V 3, V 4 | Ninguno | Descendente anterior (LAD) |
| Anteroseptal | V 1, V 2, V 3, V 4 | Ninguno | Descendente anterior (LAD) |
| Anterolateral | V 3, V 4, 5 V, V 6, I, aVL | II, III, aVF | Descendente anterior (LAD), Circunfleja (LCX), o Obtusa marginal |
| Amplia anterior (A veces llamado anteroseptal con extensión lateral) | V 1, V 2, V 3, V 4, 5 V, V 6, I, aVL | II, III, aVF | Tronco de la coronaria izquierda (LCA) |
| Inferior | II, III, aVF | I, aVL | Arteria coronaria derecha (RCA) o circunfleja (LCX) |
| Lateral | I, aVL, V 5, 6 V | II, III, aVF | Circunfleja (LCX) o Obtusa marginal |
| Posterior (Por lo general asociados con inferior o lateral, pero puede ser aislado) | V 7, V 8, 9 V | V 1, V 2, V 3, V 4 | Descendente posterior (PDA) (rama de la RCA o Circunfleja (LCX)) |
| Ventricular derecha (Por lo general asociados con Inferior) | II, III, aVF, V 1, V 4 R | I, aVL | Arteria coronaria derecha (RCA) |
A medida que el infarto de miocardio evoluciona, puede haber pérdida de altura de la onda R y el desarrollo de ondas Q patológicas (definido como ondas Q profundidad superior a 1 mm y más ancho que 1 mm.) T inversión de la onda puede persistir durante meses o incluso definitivamente, después de un infarto de miocardio agudo . Típicamente, sin embargo, la onda T se recupera, dejando una onda Q patológica como la única prueba restante que ha ocurrido un infarto agudo de miocardio.
Los marcadores cardíacos
Los marcadores cardíacos o enzimas cardíacas son proteínas a partir de tejido cardíaco encuentra en la sangre. Estas proteínas se liberan en el torrente sanguíneo cuando daño al corazón se produce, como en el caso de un infarto de miocardio. Hasta la década de 1980, las enzimas SGOT y LDH se utilizaron para evaluar la lesión cardiaca. Luego se encontró que la elevación desproporcionada del subtipo MB de la enzima creatina quinasa (CK) fue muy específica para la lesión miocárdica. Las directrices actuales son en general a favor de la troponina subunidades I o T, que son muy específicos para el músculo cardíaco y se cree que levantarse antes desarrolla una lesión permanente. Troponinas elevadas en el entorno de dolor en el pecho pueden predecir con precisión una alta probabilidad de un infarto de miocardio en un futuro próximo. Nuevos marcadores tales como glucógeno fosforilasa isoenzima BB están bajo investigación.
El diagnóstico de infarto de miocardio requiere dos de cada tres componentes (historia, ECG y enzimas). Cuando se produce el daño al corazón, los niveles de los marcadores cardíacos aumentan con el tiempo, que es la razón análisis de sangre para ellos son tomadas durante un período de 24 horas. Debido a que estos niveles de la enzima no están elevadas inmediatamente después de un ataque al corazón, los pacientes con dolor torácico son generalmente tratados con el supuesto de que se ha producido un infarto de miocardio y luego evaluado para un diagnóstico más preciso.
Angiografía

En los casos difíciles o en situaciones en que la intervención para restablecer el flujo de sangre es apropiada, coronaria La angiografía se puede realizar. La catéter se inserta en una arteria (por lo general el arteria femoral) y empujó a los vasos que irrigan el corazón. Un colorante radio-opaco se administra a través del catéter y se realiza una secuencia de rayos x (fluoroscopia). Obstruidas o estrechamiento de las arterias pueden ser identificados, y angioplastia aplicado como una medida terapéutica (ver abajo). La angioplastia requiere una amplia habilidad, especialmente en situaciones de emergencia. Se lleva a cabo por un médico entrenado en cardiología intervencionista.
Histopatología


El examen histopatológico del corazón puede revelar de miocardio en la autopsia. Bajo el microscopio, infarto de miocardio presenta como un área circunscrita de isquémica, coagulativa necrosis (muerte celular). En el examen macroscópico, el infarto no es identificable dentro de las primeras 12 horas.
Aunque los cambios anteriores pueden discernirse mediante microscopía electrónica, uno de los primeros cambios en el microscopio normal, son las llamadas fibras onduladas. Posteriormente, el miocito citoplasma se vuelve más eosinofílica (rosa) y las células pierden sus estrías transversales, con los cambios típicos y la pérdida eventual de la núcleo de la célula. El intersticio en el margen de la zona infartada se infiltra inicialmente con neutrófilos, luego con linfocitos y macrófagos, que fagocitan ("comer") los restos de los miocitos. La zona necrótica está rodeado y progresivamente invadida por tejido de granulación, que sustituirá a la del infarto con un (fibrosa de colágeno) cicatriz (que son pasos típicos en la cicatrización de heridas). El espacio intersticial (el espacio entre las células fuera de los vasos sanguíneos) pueden estar infiltrados de glóbulos rojos.
Estas características pueden ser reconocidos en los casos en que no se restableció la perfusión; infartos reperfundidos pueden tener otras características, como la necrosis en bandas de contracción.
Primeros auxilios
Como el infarto de miocardio es una urgencia médica común, las señales son a menudo parte delos cursos de primeros auxilios. La principios de actuación de emergencia también se aplican en el caso de infarto de miocardio.
Desfibrilación externa automática (AED)
Desde la publicación de datos que muestran que la disponibilidad de desfibriladores externos automáticos (DEA) en lugares públicos puede aumentar significativamente las posibilidades de supervivencia, muchos de ellos se han instalado en los edificios públicos, instalaciones de transporte público, y en los vehículos de emergencia no de ambulancia (por ejemplo, la policía coches y camiones de bomberos). FAE analizan el ritmo del corazón y determinar si el ritmo es susceptible de desfibrilación ("susceptible de choque"), como en la taquicardia ventricular y la fibrilación ventricular.
Servicio de emergencia
Servicios Médicos de Emergencia (EMS) Los sistemas varían considerablemente en su capacidad para evaluar y tratar a los pacientes con sospecha de infarto agudo de miocardio. Algunas de ellas ofrecen tan poco como los primeros auxilios y la desfibrilación temprana. Otros emplean paramédicos altamente capacitados con tecnología sofisticada y protocolos avanzados. El acceso temprano a EMS está promovida por un sistema actualmente disponible para 90% de la población en los Estados Unidos 9-1-1. La mayoría son capaces de proporcionar el oxígeno , el acceso IV, sublingual de nitroglicerina, la morfina y la aspirina . Algunos son capaces de proporcionar tratamiento trombolítico en el ámbito prehospitalario.
Con PCI primaria emergiendo como el tratamiento preferido para la elevación del segmento ST infarto de miocardio, EMS puede desempeñar un papel clave en la reducción de puerta al globo intervalos (el tiempo de presentación a un hospital ER a la restauración del flujo sanguíneo de la arteria coronaria) realizando un 12 plomo ECG en el campo y el uso de esta información para el paciente triaje a la instalación médica más apropiada. Además, el 12 de ECG puede ser transmitida a la hospital receptor, que permite el ahorro de decisiones tiempo para hacerse antes de la llegada del paciente. Esto puede incluir una "alerta cardiaca" o "alerta STEMI" que requiere de personal fuera de servicio en áreas donde el laboratorio de cateterismo cardíaco no está abierta las 24 horas del día. Incluso en ausencia de un programa de alerta formal, prehospitalarios 12 ECG plomo se asocian de forma independiente con puerta reducida a intervalos de tratamiento en el servicio de urgencias.
Primeros auxilios del yermo
En desierto de primeros auxilios, un posible ataque al corazón justifica la evacuación por los medios más rápidos disponibles, incluyendo MEDEVAC, incluso en las etapas más tempranas o precursoras. El paciente será incapaz de ser rápidamente más esfuerzo y tienen que ser llevado a cabo.
Viaje aéreo
Personal certificado que viajan en aviones comerciales pueden ser capaces de ayudar a un paciente mediante el uso de la MI a bordo botiquín de primeros auxilios, que puede contener algunos medicamentos para el corazón (como aerosol nitroglicerina, aspirina o analgésicos opioides), un AED, y el oxígeno . Los pilotos pueden desviar el vuelo a aterrizar en un aeropuerto cercano. monitores cardíacos se están introduciendo por algunas compañías aéreas, y pueden ser usados por tanto de a bordo y los médicos en tierra.
Tratamiento
Un ataque al corazón es un emergencia médica que requiere tanto una atención inmediata y activación del servicios médicos de emergencia. El objetivo final de la gestión en la fase aguda de la enfermedad es de salvar la mayor cantidad miocardio como sea posible y evitar mayores complicaciones. Conforme pasa el tiempo, el riesgo de daño a los aumentos del músculo del corazón; de ahí la frase que en el infarto de miocardio, "el tiempo es músculo", y la pérdida de tiempo es músculo perdido.
Los tratamientos en sí puede haber complicaciones. Si se inician intentos de restaurar el flujo de sangre después de un período crítico de sólo unas pocas horas, el resultado es la lesión de reperfusión en lugar de la mejora. Otras modalidades de tratamiento también pueden causar complicaciones; el uso de antitrombóticos, por ejemplo, conlleva un aumento del riesgo de hemorragia .
Primera fila
El oxígeno, aspirina , nitroglicerina (nitroglicerina) y la analgesia (generalmente morfina , aunque los expertos suelen argumentar este punto), de ahí la famosa regla mnemotécnica MONA , la morfina, oxígeno, nitro, aspirina ) se administran lo más pronto posible. En muchas áreas, los primeros en responder pueden ser entrenados para administrar estos antes de llegar al hospital. La morfina es el fármaco clásicamente alivio del dolor preferido debido a su capacidad de dilatar los vasos sanguíneos, que ayuda en el flujo sanguíneo al corazón, así como sus propiedades de alivio del dolor. Sin embargo, la morfina también puede causar hipotensión (por lo general en el marco de la hipovolemia), y se debe evitar en el caso de miocardio del ventrículo derecho. Por otra parte, el juicio CRUZADA también demostró un aumento de la mortalidad con la administración de morfina en el establecimiento de IAMSEST.
De los primeros agentes de línea, únicamente la aspirina ha demostrado disminuirla mortalidad.
Una vez que se confirma el diagnóstico de infarto de miocardio, otros agentes farmacológicos se dan a menudo. Éstos incluyen betabloqueantes, la anticoagulación (típicamente con heparina), y posiblemente agentes antiplaquetarios adicionales tales como clopidogrel. Estos agentes por lo general no se inician hasta que el paciente es evaluado por un médico de urgencias o bajo la dirección de un cardiólogo. Estos agentes pueden ser utilizados independientemente de la estrategia de reperfusión que se va a emplear. Mientras que estos agentes pueden disminuir la mortalidad en el establecimiento de un infarto agudo de miocardio, que pueden dar lugar a complicaciones y potencialmente la muerte si se utiliza en la configuración incorrecta.
Reperfusión
El concepto de la reperfusión se ha vuelto tan central para el tratamiento moderno de infarto agudo de miocardio, que se dice que en la era de la reperfusión. Los pacientes que se presentan con sospecha de infarto agudo de miocardio y elevación del segmento ST (STEMI) o una nueva bloqueo de rama en el 12 plomo ECG se presume que tienen una trombosis oclusiva en una arteria coronaria epicárdica. Por tanto, son candidatos a la reperfusión inmediata, ya sea con la terapia trombolítica, intervención coronaria percutánea (ICP) o cuando estas terapias tienen éxito, la cirugía de bypass.
Los individuos sin elevación del segmento ST se presumen estar experimentando cualquiera de angina inestable (AI) o no elevación del segmento ST infarto de miocardio (IMSEST). Reciben muchas de las mismas terapias iniciales y, a menudo se estabilizan con fármacos antiplaquetarios y anticoagulación. Si su condición restos ( hemodinámicamente) estable, que se pueden ofrecer, ya sea tarde angiografía coronaria con la posterior restauración del flujo sanguíneo (revascularización) o no invasiva pruebas de estrés para determinar si hay isquemia significativa que se beneficiaría de la revascularización. Si la inestabilidad hemodinámica se desarrolla en individuos con NSTEMIs, pueden someterse a una angiografía coronaria de urgencia y posterior revascularización. El uso de agentes trombolíticos está contraindicado en este subgrupo de pacientes, sin embargo.
La base de esta distinción en los regímenes de tratamiento es que las elevaciones del segmento ST en el ECG son típicamente debido a completar la oclusión de una arteria coronaria. Por otro lado, en NSTEMIs hay típicamente un estrechamiento repentino de una arteria coronaria con conservado (pero disminuida) de flujo al miocardio distal. Agentes anticoagulantes y antiplaquetarios se dan para evitar que la arteria estrechada de oclusión.
Al menos el 10% de los pacientes con STEMI no desarrollan necrosis miocárdica (como lo demuestra un aumento de los marcadores cardíacos) y ondas Q en el ECG posteriores después de la terapia de reperfusión. Tal restauración exitosa del flujo de la arteria relacionada con el infarto durante un infarto agudo de miocardio se conoce como "abortar" el infarto de miocardio. Si se trata menos de una hora, aproximadamente el 25% de STEMIs se puede interrumpir.
El tratamiento trombolítico
La terapia trombolítica está indicada para el tratamiento del IAMEST si el medicamento puede ser administrado dentro de las 12 horas de la aparición de los síntomas, el paciente tiene derecho sobre la base de criterios de exclusión, y la ICP primaria no está disponible inmediatamente. La eficacia de La terapia trombolítica es más alta en las primeras 2 horas . Después de 12 horas, el riesgo asociado con la terapia trombolítica es mayor que cualquier beneficio. Debido a la lesión irreversible se produce dentro de 2-4 horas del infarto, hay una ventana de tiempo limitado disponible para la reperfusión a trabajar.
Fármacos trombolíticos están contraindicados para el tratamiento de la angina de pecho inestable y IMSEST y para el tratamiento de individuos con evidencia deshock cardiogénico.
Aunque no existe un agente trombolítico perfecto, un fármaco trombolítico ideal sería llevar a la reperfusión rápida, tener una alta tasa de permeabilidad sostenido, sea específico para la reciente trombos, debe administrarse con facilidad y rapidez, crear un bajo riesgo de hemorragia intra-cerebral y sistémica, no tienen antigenicidad, efectos hemodinámicos adversos o interacciones medicamentosas clínicamente significativas, y ser rentables. Actualmente agentes trombolíticos disponibles incluyen estreptoquinasa, uroquinasa, y alteplasa (recombinante activador del plasminógeno tisular, rtPA). Más recientemente, los agentes trombolíticos similares en estructura a rtPA tales como reteplasa y se han utilizado tenecteplasa. Estos nuevos agentes cuentan con una eficacia al menos tan bueno como rtPA con la administración mucho más fácil. El agente trombolítico utilizado en un individuo en particular se basa en la preferencia institución y la edad del paciente.
Dependiendo del agente trombolítico que se utiliza, la anticoagulación adyuvante con heparina o heparina de bajo peso molecular puede ser de beneficio. Con TPA y agentes relacionados (reteplasa y tenecteplasa), es necesaria la heparina para mantener la permeabilidad de la arteria coronaria. Debido al efecto anticoagulante de agotamiento de fibrinógeno con estreptoquinasa y uroquinasa tratamiento, es menos necesario allí.
Intracraneal sangrado (ICB) y el posterior accidente cerebrovascular (ACV) es un efecto secundario grave de uso trombolítico. El riesgo de ICB depende de un número de factores, incluyendo un episodio previo de hemorragia intracraneal, la edad del individuo, y el régimen de trombolítico que se utiliza. En general, el riesgo de ICB debido al uso trombolítico para el tratamiento de un infarto agudo de miocardio es de entre 0,5 y 1 por ciento.
El tratamiento trombolítico para abortar un infarto de miocardio no siempre es eficaz. El grado de eficacia de un agente trombolítico depende del tiempo desde el inicio del infarto de miocardio, con los mejores resultados se producen si el agente trombolítico se utiliza dentro de las dos horas de la aparición de los síntomas. Si el individuo presenta más de 12 horas después de iniciados los síntomas, el riesgo de hemorragia intracraneal se consideran superiores a los beneficios del agente trombolítico. Las tasas de fracaso de los trombolíticos pueden ser tan alta como 20% o superior. En los casos de fracaso del agente trombolítico para abrir la arteria coronaria relacionada con el infarto, el paciente es tratado a continuación, ya sea de forma conservadora con anticoagulantes y permitió a "completar el infarto" o intervención coronaria percutánea (PCI, véase más adelante) se realiza a continuación. Intervención coronaria percutánea en este entorno se conoce como "la ICP de rescate" o "PCI salvamento". Complicaciones hemorrágicas, en particular, son significativamente más altas con ICP de rescate que con PCI primaria debido a la acción del agente trombolítico.
La intervención coronaria percutánea
El beneficio de una intervención rápida, expertamente realizada primaria coronaria percutánea durante el tratamiento trombolítico para elevación del ST infarto agudo de miocardio está bien establecido. Cuando se realiza rápidamente por un equipo experimentado, la ICP primaria restaura el flujo en la arteria causante en más del 95% de los pacientes. Obstáculos logísticos y económicos parecen obstaculizar una aplicación más generalizada de la intervención coronaria percutánea (ICP) a través de cateterismo cardíaco, aunque la viabilidad de PCI regionalizada para el IAMEST se está estudiando actualmente en los Estados Unidos. El uso de la intervención coronaria percutánea como tratamiento para abortar un infarto de miocardio se conoce como la ICP primaria. El objetivo de la ICP primaria es abrir la arteria tan pronto como sea posible, y de preferencia dentro de los 90 minutos de la paciente que se presenta a la sala de emergencias. Este tiempo se conoce como el tiempo puerta-balón. Pocos hospitales pueden proporcionar PCI dentro del intervalo de 90 minutos, lo que provocó el Colegio Americano de Cardiología (ACC) para lanzar una puerta nacional para Globo (D2B) Iniciativa en noviembre de 2006. Más de 800 hospitales se han unido a la Alianza D2B al 16 de marzo, 2007.
Una aplicación particularmente exitoso de un protocolo ICP primaria se encuentra en la Región de Salud de Calgary bajo los auspicios del Instituto Cardiovascular Libin de Alberta. Bajo este modelo, los equipos de EMS que responden a una emergencia transmiten electrónicamente el ECG directamente a un sistema de archivo digital que permite a los médicos y / o los cardiólogos la sala de emergencia de inmediato para confirmar el diagnóstico. Esto permite que en el cambio de sentido para la redirección de los equipos de EMS a instalaciones prepped para llevar a cabo la angioplastia de tiempo crítico, basado en el análisis del ECG. En un artículo publicado en el Canadian Medical Association Journal en junio de 2007, la puesta en práctica de Calgary resultó en un tiempo medio de tratamiento de 62 minutos.
Las directrices actuales en los Estados Unidos restringen la ICP primaria a los hospitales con cirugía de bypass de emergencia disponible como una copia de seguridad, pero esto no es el caso en otras partes del mundo.
PCI primaria implica la realización de una coronaria angiograma para determinar la localización anatómica de la vasija infarcting, seguido de globo de angioplastia (y con frecuencia despliegue de un stent intracoronario) del segmento arterial trombosada. En algunos lugares, un catéter de extracción puede ser usado para tratar de aspirar (extraer) el trombo antes de la angioplastia con balón. Aunque el uso de intracoronario stents no mejoran los resultados a corto plazo en la ICP primaria, el uso de stents es extendido debido a las tasas de disminución de procedimientos para el tratamiento de la reestenosis comparado con la angioplastia con balón.
La terapia adyuvante durante la ICP primaria incluyen intravenosa de heparina, aspirina y clopidogrel. El uso de inhibidores de la glicoproteína IIb / IIIa se utilizan a menudo en el contexto de la ICP primaria para reducir el riesgo de complicaciones isquémicas durante el procedimiento. Debido al número de agentes antiplaquetarios y anticoagulantes utilizados durante la ICP primaria, el riesgo de sangrado asociado con el procedimiento son más altos que durante una ICP electiva.
Cirugía de bypass de la arteria coronaria

A pesar de las directrices, la cirugía de bypass de emergencia para el tratamiento de un infarto agudo de miocardio (MI) es menos común entonces PCI o tratamiento médico. En un análisis de los pacientes en los EE.UU. Registro Nacional de Infarto de Miocardio (NRMI) entre enero de 1995 mayo de 2004, el porcentaje de pacientes con shock cardiogénico tratados con ICP primaria aumentó del 27,4% al 54,4%, mientras que el incremento en el tratamiento CABG sólo del 2,1% al 3,2%.
Emergencia de la arteria coronaria cirugía de injerto de bypass (CABG) por lo general se lleva a cabo para tratar simultáneamente una complicación mecánica, como una ruptura del músculo papilar, o un defecto septal ventricular, con ensueing shock cardiogénico. En MI sin complicaciones, la tasa de mortalidad puede ser alta cuando la cirugía se realiza inmediatamente después del infarto. Si esta opción está entretenido, el paciente debe ser estabilizado antes de la cirugía, con intervenciones de apoyo, tales como el uso de una bomba de balón intra-aórtica. En pacientes que desarrollan shock cardiogénico tras un infarto de miocardio, tanto PCI y CABG son las opciones de tratamiento satisfactorios, con tasas de supervivencia similares.
Cirugía de bypass de la arteria coronaria implica una arteria o vena del paciente a ser implantado de bypass estrechamientos u oclusiones en las arterias coronarias. Varias arterias y las venas se pueden utilizar, sin embargo injertos de arteria mamaria interna han demostrado significativamente mejores tasas de permeabilidad a largo plazo que los grandes injertos de vena safena. En los pacientes con dos o más arterias coronarias afectadas, la cirugía de bypass está asociada con mayores a largo plazo las tasas de supervivencia en comparación con las intervenciones percutáneas. En los pacientes con enfermedad de un vaso, la cirugía es comparablemente segura y eficaz, y puede ser una opción de tratamiento en casos seleccionados. La cirugía de derivación tiene costos más altos al principio, pero se convierte en rentable en el largo plazo. Un injerto de bypass quirúrgico es más invasiva al principio, pero tiene menos riesgo de procedimientos recurrentes (pero estos pueden ser más mínimamente invasiva).
Monitoreo de arritmias
Otros objetivos son prevenir arritmias potencialmente mortales o trastornos de la conducción. Esto requiere monitoreo en una unidad coronaria y administración protocolizado de agentes antiarrítmicos. Agentes antiarrítmicos normalmente sólo se les da a las personas con arritmias potencialmente mortales después de un infarto de miocardio y no suprimen la ectopia ventricular que se ve a menudo después de un infarto de miocardio.
Rehabilitación
La rehabilitación cardiaca tiene como objetivo optimizar la función y la calidad de vida de los afectados por una enfermedad cardíaca. Esto puede ser con la ayuda de un médico, o en la forma de un programa de rehabilitación cardiaca.
El ejercicio físico es una parte importante de la rehabilitación después de un infarto de miocardio, con efectos beneficiosos sobre los niveles de colesterol, presión arterial, peso, estrés y estado de ánimo. Algunos pacientes se convierten en miedo de hacer ejercicio, ya que podría desencadenar otro infarto. Los pacientes son estimulados a hacer ejercicio, y sólo deben evitar ciertas actividades ejerciendo como palear. Las autoridades locales pueden poner limitaciones a conducción los vehículos motorizados. Algunas personas tienen miedo de tener relaciones sexuales después de un ataque al corazón. La mayoría de las personas puede reanudar la actividad sexual después de 3 a 4 semanas. La cantidad de actividad necesita ser dosificado a las posibilidades del paciente.
La prevención secundaria
El riesgo de un infarto de miocardio recurrente disminuye con la gestión de la presión arterial y el estilo de vida cambios estrictos, principalmentepara dejar de fumar, regularmenteejercicio, una sensatadieta para los pacientes con enfermedades del corazón, yla limitación de la ingesta de alcohol.
Los pacientes por lo general se iniciaron en varios medicamentos a largo plazo después de la MI, con el objetivo de prevenir los eventos cardiovasculares secundarios, como más infartos de miocardio, insuficiencia cardíaca congestiva o accidente cerebrovascular (ACV). Menos que esté contraindicado, estos medicamentos pueden incluir:
- Terapia con medicamentos antiplaquetarios como la aspirina y / o clopidogrel se debe continuar para reducir el riesgo de ruptura de la placa y el infarto de miocardio recurrente. La aspirina es de primera línea, debido a su bajo costo y eficacia comparable, con clopidogrel reservado para pacientes con intolerancia de la aspirina. La combinación de clopidogrel y aspirina puede reducir aún más el riesgo de eventos cardiovasculares, sin embargo, el riesgo de hemorragia es mayor.
- Terapia de bloqueador beta como metoprolol o carvedilol debe comenzar. Estos han sido particularmente beneficioso en pacientes de alto riesgo, como aquellos con disfunción ventricular izquierda y / o continuar cardíacos isquemia. β-bloqueantes disminuyen la mortalidad y la morbilidad. También mejoran los síntomas de isquemia cardiaca en NSTEMI.
- Tratamiento con inhibidores de la ECA debe comenzar de 24-48 horas después de la MI en pacientes hemodinámicamente estables, sobre todo en pacientes con antecedentes de infarto de miocardio, la diabetes mellitus , la hipertensión , localización anterior del infarto (según la evaluación de ECG), y / o evidencia de la izquierda disfunción ventricular. Inhibidores de la ECA reducen la mortalidad, el desarrollo de la insuficiencia cardíaca, y disminuyen el remodelado ventricular post-MI.
- El tratamiento con estatinas se ha demostrado para reducir la mortalidad y la morbilidad post-MI. Los efectos de las estatinas pueden ser más que sus efectos de LDL colesterol. El consenso general es que las estatinas tienen estabilización de la placa y múltiples efectos distintos ("pleiotrópicos") que pueden prevenir el infarto de miocardio, además de sus efectos sobre los lípidos sanguíneos.
- La aldosterona agente antagonista deeplerenona se ha demostrado que reduce aún más el riesgo de muerte cardiovascular post-infarto de miocardio en pacientes con insuficiencia cardiaca y disfunción ventricular izquierda, cuando se utiliza junto con las terapias estándar por encima.
- Los ácidos grasos omega-3 , que se encuentran comúnmente en el pescado, se ha demostrado para reducir la mortalidad post-MI. Si bien el mecanismo por el que estos ácidos grasos reducen la mortalidad es desconocida, se ha postulado que el beneficio en la supervivencia es debido a la estabilización eléctrica y la prevención de la fibrilación ventricular. Sin embargo, otros estudios en un subgrupo de alto riesgo no han mostrado una disminución clara en las arritmias potencialmente mortales debido a los ácidos grasos omega-3.
Nuevas terapias bajo investigación
Los pacientes que reciben tratamiento con células madre por las inyecciones de la arteria coronaria de células madre obtenidas de su propia médula ósea después de un infarto de miocardio (IM) muestran mejoras en el ventrículo izquierdo fracción de eyección y el volumen diastólico final no se ve con placebo. Cuanto mayor sea el tamaño del infarto inicial, mayor es el efecto de la infusión. Los ensayos clínicos de la infusión de células progenitoras como un enfoque de tratamiento para la elevación del ST MI están llevando a cabo.
Actualmente hay 3 biomateriales y la ingeniería de tejidos enfoques para el tratamiento de la EM, pero éstos están en una fase aún más temprana de la investigación médica, por lo que muchas preguntas y problemas deben ser abordados antes de que puedan aplicarse a los pacientes. La primera implica restricciones del ventrículo izquierdo poliméricos en la prevención de insuficiencia cardíaca. Los segundos utiliza in vitro diseñados tejido cardiaco, que se implanta posteriormente in vivo . La aproximación final implica células inyectables y / o un andamio en el miocardio para crear in situ de ingeniería tisular cardiaca.
Complicaciones
Las complicaciones pueden ocurrir inmediatamente después del ataque al corazón (en el fase aguda), o pueden necesitar tiempo para desarrollar (un problema crónico). Después de un infarto, una complicación obvia es un segundo de miocardio, que puede ocurrir en el dominio de otra arteria coronaria aterosclerótica, o en la misma zona si hay células vivas que quedan en el infarto.
Insuficiencia cardíaca congestiva
Un infarto de miocardio puede comprometer la función del corazón como bomba para la circulación, un estado llamado insuficiencia cardíaca. Existen diferentes tipos de insuficiencia cardiaca; izquierda o en el lado derecho (o bilateral) insuficiencia cardíaca puede ocurrir dependiendo de la parte afectada del corazón, y es un tipo de bajo gasto de fracaso. Si una de las válvulas del corazón se ve afectado, esto puede causar disfunción, como la insuficiencia mitral en el caso de la oclusión coronaria en el lado izquierdo que interrumpe el suministro de sangre de los músculos papilares. La incidencia de insuficiencia cardíaca es particularmente alta en los pacientes con diabetes y requiere estrategias de manejo especiales.
Ruptura de miocardio
Ruptura de miocardio es más común tres a cinco días después de un infarto de miocardio, comúnmente de pequeño grado, pero puede ocurrir un día para tres semanas más tarde. En la era moderna de la revascularización precoz y la farmacoterapia intensiva como tratamiento para la MI, la incidencia de infarto de ruptura es de aproximadamente 1% de todos los IM. Esto puede ocurrir en las paredes libres de los ventrículos, el tabique entre ellos, los músculos papilares, o menos comúnmente la aurículas. ruptura se produce debido a la mayor presión contra las paredes debilitadas de las cámaras del corazón debido al músculo del corazón que no puede bombear sangre con eficacia. La debilidad también puede conducir a ventricular aneurisma, una dilatación localizada o dilatación de la cámara del corazón.
Factores de riesgo de ruptura del miocardio incluyen la finalización de miocardio (sin revascularización realizada), el sexo femenino, la edad avanzada, y la falta de una historia previa de infarto de miocardio. Además, el riesgo de ruptura es mayor en individuos que están revascularizados con un agente trombolítico que con PCI. El esfuerzo cortante entre el segmento infartado y el miocardio normal circundante (que puede ser hipercontractilidad en el período post-infarto) lo convierte en un nido para la ruptura.
La rotura es generalmente un acontecimiento catastrófico que puede resultar un proceso que amenaza la vida conocido como taponamiento cardíaco, en la que la sangre se acumula en el pericardio o el corazón saco, y comprime el corazón hasta el punto en donde no pueda bombear eficazmente. La rotura del septo intraventricular (el músculo que separa los ventrículos izquierdo y derecho) provoca un defecto septal ventricular con derivación de la sangre a través del defecto desde el lado izquierdo del corazón hacia el lado derecho del corazón, que puede conducir a insuficiencia ventricular derecha como así como sobrecirculación pulmonar. Ruptura del músculo papilar también puede conducir a aguda regurgitación mitral y posterior edema pulmonar y posiblemente incluso shock cardiogénico.
Arritmias potencialmente mortales

Dado que las características eléctricas del cambio tejido infartado (ver sección de fisiopatología ), arritmias son una complicación frecuente. El fenómeno de reentrada puede causar ritmos rápidos del corazón ( taquicardia ventricular e incluso fibrilación ventricular) y la isquemia en el sistema de conducción eléctrica del corazón puede causar un bloqueo cardíaco completo (cuando el impulso del nodo sinusal, el marcapasos cardíaco normal, hace No llegar a las cavidades del corazón).
La pericarditis
Como reacción al daño del músculo del corazón, las células inflamatorias son atraídas. La inflamación puede alcanzar y afectar al corazón salida. Se llama pericarditis. En síndrome de Dressler, esto ocurre varias semanas después del evento inicial.
El shock cardiogénico
Una complicación que puede ocurrir en la fase aguda poco después de un infarto de miocardio o en las semanas siguientes es el shock cardiogénico. El shock cardiogénico se define como un estado hemodinámico en la que el corazón no puede producir suficiente de un gasto cardíaco para suministrar una cantidad adecuada de sangre oxigenada a los tejidos del cuerpo.
Si bien los datos sobre la realización de intervenciones en las personas con shock cardiogénico es escasa, los datos de prueba sugiere un beneficio en la mortalidad a largo plazo en someterse a una revascularización si la persona es menor de 75 años de edad y si la aparición del infarto agudo de miocardio es menos de 36 horas y la aparición de shock cardiogénico es inferior a 18 horas. Si el paciente con shock cardiogénico no va a ser revascularizados, se justifica el apoyo hemodinámico agresivo, con la inserción de una bomba de balón intra-aórtica si no está contraindicado. Si coronariografía diagnóstica no revela una obstrucción culpable que es la causa del shock cardiogénico, el pronóstico es malo.
Pronóstico
El pronóstico para los pacientes con infarto de miocardio varía en gran medida, dependiendo del paciente, la condición en sí y el tratamiento dado. Usando simples variables que están disponibles inmediatamente en la sala de urgencias, los pacientes con un mayor riesgo de resultados adversos pueden ser identificados. Por ejemplo, un estudio encontró que 0,4% de los pacientes con un bajo perfil de riesgo había muerto después de 90 días, mientras que la tasa de mortalidad en pacientes de alto riesgo fue de 21,1%.
Aunque los estudios difieren en las variables identificadas, algunas de las másreproducidas estratificadores de riesgo incluyen la edad,los parámetros hemodinámicos (como insuficiencia cardíaca, un paro cardíaco en la admisión,sistólicapresión arterial, oclase Killip de dos o más), la desviación del segmento ST,la diabetes, suero la concentración de creatinina ,enfermedad vascular periférica y la elevación de los marcadores cardíacos.
Evaluación del ventrículo izquierdo fracción de eyección puede aumentar el poder predictivo de algunos modelos de estratificación del riesgo. La importancia pronóstica de ondas Q se debate. El pronóstico se empeoró significativamente si una complicación mecánica ( rotura papilar muscular, la rotura de la pared libre del miocardio, y así sucesivamente) fuera a ocurrir.
Hay evidencia de que la letalidad del infarto de miocardio ha ido mejorando en los últimos años en todos los grupos étnicos.
Implicaciones legales
En el derecho común , un infarto de miocardio es generalmente una enfermedad , pero a veces puede ser una lesión. Esto tiene implicaciones para los regímenes de seguro sin culpa, como la compensación de trabajadores. Un ataque al corazón por lo general no está cubierto; sin embargo, puede ser una lesión relacionada con el trabajo si el resultado es, por ejemplo, de la tensión emocional inusual o esfuerzo inusual. Además, en algunas jurisdicciones, los ataques cardíacos sufridos por las personas en ocupaciones tales como los agentes de policía pueden ser clasificadas como de línea de deber lesiones por ley o política. En algunos países o estados, una persona que ha sufrido un infarto de miocardio puede ser impedido de participar en cualquier actividad que ponga la vida de otras personas en situación de riesgo, por ejemplo, conducir un coche, taxi o avión.

